Контроль болевого синдрома: алгоритмы действий для медсестры
Боль представляет собой комплексное субъективное переживание, затрагивающее физическое и психологическое состояние пациента. Эффективное управление болью является ключевым компонентом качественного сестринского ухода и законодательно закрепленным правом каждого человека. Медицинская сестра выступает центральным исполнителем врачебных назначений и непосредственным наблюдателем, чьи четкие действия напрямую определяют эффект обезболивания.
Первичная оценка и динамический мониторинг болевого синдрома
Точная и многомерная оценка боли формирует фундамент для всех последующих вмешательств. Приоритет всегда отдается субъективному описанию пациента.
Алгоритм последовательной оценки включает несколько обязательных этапов:
- сбор детального болевого анамнеза: медсестра выясняет точную локализацию, возможную иррадиацию, характер ощущений (давящая, пульсирующая, жгучая), временные параметры (начало, продолжительность, периодичность), а также факторы, усиливающие или облегчающие страдания
- измерение интенсивности с помощью валидированных шкал.
Стандартизация оценки позволяет отслеживать динамику. Используются:
1. Числовая рейтинговая шкала (ЧРШ): пациент указывает интенсивность от 0 («нет боли») до 10 («боль максимально возможная»);
2. Визуально-аналоговая шкала (ВАШ): отметка на 10-сантиметровой линии между двумя полюсами: отсутствием и невыносимой болью;
3. Вербальная описательная шкала: выбор из градаций: «слабая», «умеренная», «сильная», «непереносимая»:
- наблюдение за невербальными признаками: при невозможности вербального контакта (нарушение сознания, детский возраст, деменция) оценивают физиологические (тахикардия, гипергидроз, напряжение мышц) и поведенческие признаки (гримасы, стоны, охранительное поведение);
- фиксация данных и динамическое наблюдение: все параметры вносятся в историю болезни или специальный бланк мониторинга боли. Повторная оценка проводится регулярно и обязательно после каждого обезболивающего вмешательства для контроля его эффективности.
Для пациентов, неспособных к стандартной коммуникации, применяют специальные инструменты, например, шкалу FLACC для детей или шкалы оценки боли при деменции (PAINAD). Ключевой принцип, сформулированный М. Кэффери, гласит: боль — это то, что о ней говорит пациент, и она существует везде, где пациент указывает на её наличие. Медсестре необходимо преодолевать языковые и культурные барьеры, используя пиктограммы или привлекая переводчиков.
получите место в льготной группе
Принципы медикаментозной терапии и роль медсестры
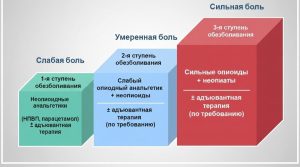
Фармакотерапия служит основой контроля умеренной и сильной боли, следуя утвержденным международным рекомендациям. «Анальгетическая лестница» Всемирной организации здравоохранения (ВОЗ) предусматривает три ступени, представленные на картинке ниже:
Ключевые сестринские алгоритмы в рамках медикаментозного обезболивания:
- обеспечение регулярного («по часам») приема. Опиоидные анальгетики назначаются не по требованию, а с профилактической целью, по четкому расписанию, чтобы предотвратить возвращение боли и прорывную боль;
- комплексное информирование пациента и родственников. Медсестра разъясняет цели режима приема, важность соблюдения временных интервалов, возможные побочные эффекты (тошнота, запор, седация) и превентивные меры (прием слабительных, противорвотных);
- тщательный мониторинг ответа и побочных реакций. После введения анальгетика оценивается не только снижение интенсивности боли по шкале, но и появление нежелательных явлений. Данные строго документируются;
- своевременная обратная связь с врачом. Медсестра незамедлительно информирует врача о неэффективности текущей дозы, развитии неконтролируемых побочных эффектов или изменении характера боли для оперативной коррекции схемы лечения.
Страх перед ятрогенной зависимостью не должен ограничивать назначение опиоидов пациентам с тяжелым болевым синдромом, например, в онкологии или паллиативной помощи. Физиологическая толерантность (необходимость в повышении дозы) и зависимость разные понятия. Медсестра обязана строго соблюдать законодательные нормы хранения, учета и списания наркотических и психотропных средств, но при этом быть активным адвокатом права пациента на адекватное обезболивание.
Использование медикаментозных и дополнительных методов
Немедикаментозные подходы не заменяют, но существенно дополняют фармакотерапию, повышая её эффективность и улучшая качество жизни.
Классификация дополнительных методов контроля боли:
1. Физические и физиотерапевтические методики: коррекция положения тела, применение тепловых или холодных компрессов, акупунктура, чрескожная электронейростимуляция (ЧЭНС), легкий массаж;
2. Психолого-поведенческие вмешательства: когнитивно-поведенческая терапия, техники релаксации и дыхательные упражнения, направленное отвлечение внимания (музыка, аудиокниги, беседа), создание терапевтической среды;
3. Адъювантная (вспомогательная) лекарственная терапия: препараты, чья первичная цель — не анальгезия, но которые способны её потенцировать или влиять на специфические механизмы боли:
- антиконвульсанты (габапентин): при нейропатической, стреляющей боли;
- антидепрессанты (амитриптилин, дулоксетин): при хронической и нейропатической боли, сопутствующей депрессии;
- кортикостероиды (дексаметазон): при боли, связанной с отеком, компрессией, воспалением;
- миорелаксанты, бисфосфонаты (при костной боли).
Выбор немедикаментозного метода требует индивидуального подхода, согласования с врачом и учета пожеланий пациента. Их эффективность доказана в снижении уровня тревожности, улучшении сна и чувства контроля над болезнью, что опосредованно снижает восприятие интенсивности боли. Медсестра, владеющая простыми техниками релаксации или ароматерапии, может значительно помочь пациенту.
в 2026 году, оставив заявку
Профессиональная документация медсестры по контролю боли
Введение документации не формальность, которую стоит пускать на самотек, а обязательное действие, которое помогает фиксировать болевые ощущения пациентов для отслеживания их состояния. Обеспечивая при этом юридическую и правовую защиту.
Обязательные элементы документации по контролю боли:
- результаты всех оценок с указанием даты, времени, использованной шкалы и полученного значения;
- точное название, доза, путь введения и время введения каждого анальгетика;
- отметка об эффективности (интенсивность боли до и после вмешательства);
- фиксация любых побочных реакций и предпринятых действий;
- отметка о проведенном информировании пациента/родственников;
- записи о применении немедикаментозных методов.
Ведение пациентом «Дневника боли» (в амбулаторных условиях или при хронической боли) эффективный инструмент для анализа динамики и коррекции лечения. Медсестра должна инструктировать пациента, как его заполнять. С правовой точки зрения отказ в адекватном обезболивании или неоказание помощи для облегчения страданий может расцениваться как нарушение закона «Об основах охраны здоровья граждан».
Эффективная контроль боли формируется из последовательных клинических алгоритмов и чуткого взаимодействия с пациентом. Деятельность медсестры охватывает весь путь от точной оценки до точного выполнения назначений, создавая основу для комплексного облегчения страданий. Такая работа не только обеспечивает физический комфорт, но и восстанавливает у пациента чувство защищенности и достоинства.




